Aanhoudende hyperglykemie bij diabetes mellitus kan op de lange termijn leiden tot ernstige en onherstelbare complicaties. Welke zijn dat en hoe ontstaan ze? De toets bij dit artikel levert 2 accreditatiepunten op.
In deze Challenge over complicaties bij diabetes mellitus leer je:
1 Wat er mis gaat in de glucosehuishouding bij diabetes mellitus
2 Welke acute en late complicaties op kunnen treden bij diabetes mellitus
3 Welke processen verantwoordelijk zijn voor late complicaties
4 Hoe complicaties bij diabetes mellitus behandeld worden
De toets bij dit artikel is niet meer beschikbaar. Eerder behaalde accreditatiepunten blijven gewoon geldig.
De toetsen zijn ook beschikbaar via de Nursing Challenge app.
illustratie: Istock (Sankalpmaya, Medicalstocks)
toets: Anna-Marie Mollink
Meneer Zwarts (63) voelt zich de laatste weken moe en merkt aan zijn kleding dat hij is afgevallen zonder dat hij daar zijn best voor heeft gedaan. Zo’n 2 jaar geleden werd diabetes mellitus type 2 bij hem vastgesteld, waarvoor hij een lage dosis van de orale bloedglucoseverlager metformine slikt (2dd 500 mg). Wanneer hij bij zijn huisarts is voor zijn driemaandelijkse controle besluit hij zijn zorgen te bespreken.
In Nederland hebben ongeveer 1,2 miljoen mensen diabetes mellitus en daarmee behoort dit tot de meest voorkomende chronische aandoeningen.1 ‘De afgelopen 5 jaar is de diabeteszorg enorm veranderd’, vertelt Ida van Hummel, verpleegkundig specialist diabeteszorg bij de Gelre Ziekenhuizen, locatie Zutphen. ‘Er zijn nieuwe orale bloedglucoseverlagende middelen en insulines ontwikkeld en de zorg vindt steeds vaker plaats op afstand.’ In dit artikel bespreken we de complicaties die kunnen ontstaan bij diabetes.
Symptomen
De symptomen van diabetes ontstaan door aanhoudende hyperglykemie. Bij diabetes mellitus type 2 (DM2) kunnen de klachten bestaan uit dorst en veel drinken (polydipsie), veel plassen (polyurie), gewichtsverlies zonder duidelijke oorzaak, jeuk aan de vulva, terugkerende urineweginfecties, ontsteking van de glanspenis (balanitis) en polyneuropathie leidend tot zenuwpijn en/of sensibiliteitsstoornissen.
Bij diabetes mellitus type 1 (DM1) kan naast polydipsie, polyurie en gewichtsverlies ook algehele malaise, hongergevoel of juist geen honger, wazig zien, misselijkheid en braken voorkomen. De klachten van beide typen lijken op elkaar, maar zijn bij DM1 over het algemeen ernstiger en verergeren sneller dan bij DM2.2,3
De huisarts stelt vast dat het HbA1c (zie onder Late complicaties) van meneer Zwarts ondanks de metformine verhoogd is (69 mmol/mol). Meneer Zwarts heeft nooit overgewicht gehad en heeft geen familieleden met DM2.
Nu het HbA1c verhoogd blijft en meneer Zwarts vermoeid is en afvalt, vermoedt de huisarts dat er mogelijk sprake is van een andere vorm van diabetes. Hij verwijst hem door naar de verpleegkundig specialist in het ziekenhuis.
Acute complicaties bij diabetes
Als diabetes niet goed wordt gereguleerd, kunnen verschillende complicaties ontstaan. Hypoglykemie is een acute complicatie veroorzaakt door bloedglucoseverlagende behandeling, die veel voorkomt bij insulinegebruik (zowel bij DM1 als DM2), maar ook bij orale middelen.
Hypoglykemieën zijn ingrijpend en potentieel gevaarlijk – vooral bij bewustzijnsverlies.2,3 Hoewel de afkapwaarde voor hypoglykemie niet eenduidig is, wordt voor volwassenen vaak uitgegaan van een (nuchter of niet-nuchter) bloedglucosegehalte van <3,5 mmol/liter.2
Het belangrijkste doel van de behandeling van diabetes is om complicaties te voorkomen, vooral de cardiovasculaire
Voor hyperglykemie wordt meestal een afkapwaarde voor (niet-nuchter) bloedglucose van >11,1 mmol/liter aangehouden. 2 Ernstige hyperglykemie kan binnen enkele uren tot dagen al tot problemen leiden, zoals diabetische ketoacidose (DKA) of het hyperosmolair hyperglykemisch non-ketotisch syndroom (HHS).
DKA ontstaat bij ernstige hyperglykemie door een absoluut insulinetekort. Het lichaam gaat dan vetten verbranden in plaats van glucose, waarbij ketonen gevormd worden en het bloed verzuurt (ketoacidose). Als de pH-waarde van het bloed onder de 7,2 zakt is dat schadelijk voor de hartfunctie en microcirculatie. Dit kan leiden tot bewustzijnsstoornissen en insulineresistentie.
DKA is karakteristiek voor DM1 omdat er dan geen enkele insuline geproduceerd wordt, maar het kán ook bij DM2 voorkomen. HHS lijkt qua symptomen op DKA en bestaat uit de combinatie van ernstige hyperglykemie en uitdroging, maar zonder noemenswaardige ketonenproductie. Daarbij kan de glucoseconcentratie zo hoog worden dat de patiënt het bewustzijn kan verliezen.3
 Meer punten verdienen?
Meer punten verdienen?
Maak ook de andere Nursing Challenge toetsen, je vindt ze via de Challenge-pagina.
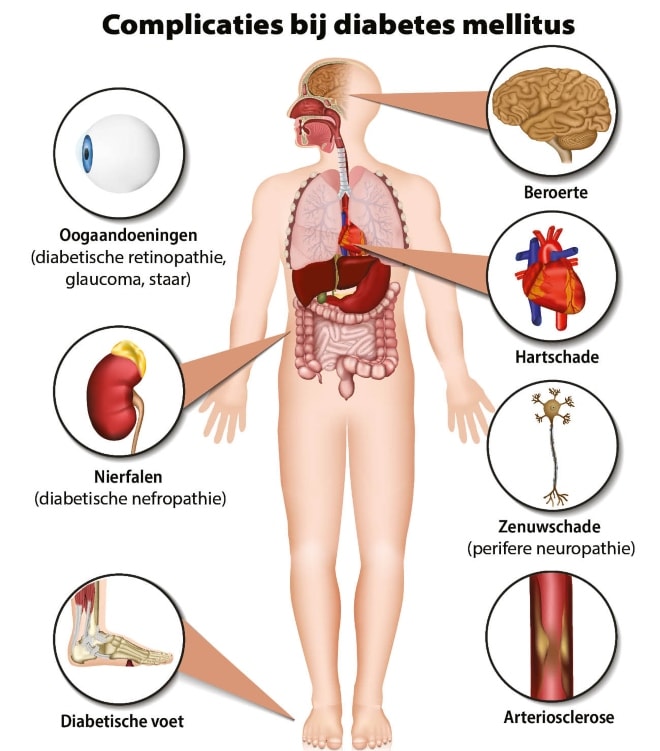
Late complicaties bij diabetes
Op de lange termijn veroorzaakt hyperglykemie ernstige ‘late complicaties’ die zich geleidelijk ontwikkelen en niet direct merkbaar zijn. Het belangrijkste proces dat ten grondslag ligt aan deze complicaties wordt glycosylering of glycering genoemd. Hierbij bindt glucose in bloed en weefsels aan de aminozuren in lichaamseiwitten zoals albumine, collageen en hemoglobine. Hoe hoger de bloedglucosewaarde, hoe meer glycosylering plaatsvindt.
Door glycosylering raakt de functie van eiwitten onomkeerbaar verstoord. Zo veranderen op den duur bijvoorbeeld de endotheelcellen, die de bekleding van bloedvaten vormen (endotheeldisfunctie). De vaatwanden raken structureel beschadigd en worden stijver en poreuzer. Deze vaatveranderingen worden microangiopathie genoemd in de kleine bloedvaten en macroangiopathie in de grote bloedvaten.2,3
AGE’s
Bovendien leidt glycosylering van lichaamseiwitten tot de vorming van Advanced Glycation Endproducts (AGE’s). AGE’s dragen bij aan een verhoging van ontstekingsfactoren in het bloed die insulineresistentie bevorderen en macro- en microvasculaire schade veroorzaken. De ophoping van AGE’s stijgt met de hoogte van de glucosespiegel, maar ook met de leeftijd.
Late complicaties: vooral hart, ogen, nieren, zenuwen
Hart- en vaatziekten
Diabetes is de belangrijkste risicofactor voor hart- en vaatziekten. In de grotere slagaders van diabetespatiënten treedt sterk versnelde atherosclerose (een uiting van macroangiopathie) op; het onstaat op jongere leeftijd en heeft ernstiger gevolgen dan bij mensen zonder diabetes. Door de atherosclerose ontstaat een verhoogd risico op macrovasculaire aandoeningen, waaronder:
- Kransslagadervernauwing, leidend tot angina pectoris of hartinfarct.
- Vernauwing van de slagaders naar het hoofd en de hersenen, leidend tot herseninfarct of hersenbloeding.
- Vernauwing van de slagaders naar de benen, wat zich uit als etalagebenen (claudicatie), soms met voetulcera en amputaties tot gevolg.
Andere risicofactoren zoals roken, een verhoogd totaal- of LDL-cholesterol en triglyceridengehalte (dyslipidemie), overgewicht en hypertensie hebben een negatieve invloed op deze aandoeningen.3
Retinopathie
Doordat microangiopathie optreedt in de ogen ontstaan aandoeningen aan het netvlies. Dit wordt retinopathie genoemd. De bloedvaatjes in het netvlies gaan gemakkelijk bloeden en er ontstaan steeds meer littekentjes. Geleidelijk wordt het zicht steeds minder en zonder behandeling kan in het ergste geval blindheid optreden.3
Diabetische nefropathie4
In de nieren leidt microangiopathie tot nefropathie. Dit leidt tot eiwitverlies in de urine en later tot verlies van nierfunctie. Uiteindelijk kan nierfunctievervangende therapie nodig zijn.
Lees hier meer over het ontstaan van diabetische nefropathie, over de behandeling en verpleegkundige interventies
Neuropathie
Microangiopathie ligt ook ten grondslag aan aantasting van het zenuwstelsel en de zenuwen. Vaak is dit gelokaliseerd in de benen en voeten. Patiënten hebben dan minder gevoel aan de voeten (sensibele neuropathie) waardoor ze kleine beschadigingen van de huid minder snel opmerken.
Bovendien veroorzaakt de micro- en macroangiopathie een verminderde doorbloeding van de benen en voeten. Hierdoor kunnen moeizaam genezende voetulcera ontstaan: een diabetische voet. In Nederland waren in 2015 ongeveer 20.000 patiënten met een diabetisch voetulcus en bij 15% van hen leidde dit uiteindelijk tot amputatie van (een deel van) het been.5
Ook kunnen aandoeningen van de zenuwen naar inwendige organen voorkomen (autonome neuropathie). Bijvoorbeeld naar het hart waardoor orthostatische hypotensie of continue tachycardie. Andere organen die getroffen kunnen worden zijn de maag (gestoorde lediging), de blaas (niet goed kunnen uitplassen) en de geslachtsorganen (impotentie).3
Gebitsproblemen
Bij hyperglykemie is er een verminderde weerstand tegen infecties in de mond, onder andere door een slechtere doorbloeding en verminderde speekselproductie (vaak door medicatie). Bovendien heeft ook het speeksel een verhoogde glucoseconcentratie en dat zorgt voor meer groei van bacteriën.
Daardoor ontstaan sneller bacteriële ontstekingen, zoals ontstoken tandvlees (gingivitis) of een ontsteking waarbij ook het kaakbot betrokken is (parodontitis). Deze ontstekingen worden soms pas laat opgemerkt door neuropathie en genezen vaak traag. Deze aandoening komt bij 20 tot 30% van de diabetespatiënten voor.2
Gewrichtsproblemen
Chronische hyperglykemie kan door microangiopathie leiden tot aantasting en verstijving van bind- en steunweefsels, bijvoorbeeld in de huid, pezen, gewrichten en botten. Hierdoor kunnen stijve handen en gewrichtsproblemen (‘limited joint mobility’) ontstaan. Voorbeelden hiervan zijn de ziekte van Dupuytren en het carpaletunnelsyndroom. Naar schatting krijgt ongeveer 30% van de diabetespatiënten last van stijve gewrichten.6
Overige complicaties
Bij diabetes kunnen ook seksuele stoornissen optreden en er zijn ook steeds meer aanwijzingen dat microangiopathie cognitieve achteruitgang versnelt en tot (milde) concentratie- en geheugenproblemen kan leiden3. Algemeen wordt aangenomen dat het ontstaan van alle complicaties samenhangt met de ernst en de duur van de hyperglykemie.2,3
De verpleegkundig specialist laat een antistofonderzoek uitvoeren bij meneer Zwarts. Daarin worden GAD auto-antistoffen aangetroffen, wat betekent dat hij geen DM2 heeft, maar diabetes type LADA (een vorm van DM1, zie onder ‘leefstijl’). De verpleegkundig specialist laat meneer Zwarts de metformine afbouwen en schrijft insulinetherapie voor volgens het schema 1 dd ultralangwerkend en 3 dd ultrakortwerkend.
Comorbiditeit
DM1 kan gepaard gaan met andere auto-immuunaandoeningen, zoals auto-immuungeïnduceerde hypothyreoidie (bij wel 25% van de patiënten), bijnierschorsinsufficiëntie, hypoparathyreoïdie, vitamine B12-deficiëntie en coeliakie.2 Hoewel bekend is dat auto-immuunaandoeningen vaak samen voorkomen, is de oorzaak van deze aandoeningen nog onbekend.
Bij beide typen diabetes komt psychische problematiek voor als comorbiditeit. De verhoogde kans op het ontwikkelen van depressieve klachten hangt waarschijnlijk samen met een verhoogde kwetsbaarheid, zowel door psychologische als door biologische factoren zoals microangiopathie.3
Verder komen bijvoorbeeld darmkanker en slaapapneu vaker voor bij diabetespatiënten. Verschillende aandoeningen die voorkomen bij diabetes kunnen zowel een complicatie als een comorbide aandoening zijn. Het is dan vaak niet duidelijk wat oorzaak en gevolg is, maar dit heeft voor de behandeling geen gevolgen.
Behandeling van diabetes
Het belangrijkste doel van de behandeling van diabetes is om complicaties te voorkomen. Maar: de grote variatie in mogelijke complicaties en risicofactoren zoals ongezonde voeding, dyslipidemie, hypertensie, weinig beweging, roken en nierschade maakt de behandeling complex.
Niet alle DM2-patiënten zijn te zwaar en leven ongezond; 20% heeft een gezond gewicht
Daarom is het belangrijk dat er voor elke patiënt een individueel plan van aanpak is. Van Hummel vertelt dat de nadruk ligt op cardiovasculair risicomanagement. Naast een juiste diagnose en goede instelling van de diabetes zijn regulatie van de bloeddruk en de lipiden daarin de belangrijkste pijlers. Daarnaast moet er jaarlijks controle plaatsvinden op retinopathie, nefropathie en neuropathie.2
Leefstijl
Zo’n 80% van de DM2-patiënten heeft overgewicht.3 Juist voor hen is leefstijladvies over voldoende lichaamsbeweging, stoppen met roken, gezond eten en het bereiken en behouden van een gezond gewicht essentieel. ‘Overgewicht is nog steeds het grootste probleem in deze patiëntengroep’, aldus van Hummel.
Toch benadrukt Van Hummel dat je niet alle patiënten over één kam kunt scheren. ‘Er wordt vaak gedacht dat DM2-patiënten altijd te zwaar zijn en ongezond leven, maar dat is niet waar. Ongeveer 20% heeft een gezond gewicht -al dan niet na afvallen- en daarbij een verminderde pancreasfunctie.
Bovendien blijkt zo’n 15% van degenen met de diagnose DM2, bij nader onderzoek toch diabetes type LADA (Latent Autoimmune Diabetes in Adults) te hebben. Deze vorm van DM1 manifesteert zich meestal boven de leeftijd van 35-40 jaar. Het ontstaat langzaam en kan door antistoffenonderzoek vastgesteld worden.’
![]()
Mogelijke verpleegkundige diagnoses bij diabetes mellitus
Ineffectief gezondheidsmanagement ten gevolge van de complexiteit van het therapeutisch behandelprogramma.
Risicovol gezondheidsgedrag ten gevolge van onvoldoende inzicht en verhoogde risicofactoren
Verstoord lichaamsbeeld ten gevolge van verandering in leefstijl en verandering van therapeutisch behandelprogramma
Lichamelijk mobiliteitstekort ten gevolge van gewrichtsstijfheid
Seksueel disfunctioneren ten gevolge van neuropathie
Machteloosheid ten gevolge van gevoel van verlies van controle over de situatie
Risico op instabiele bloedglucosewaarden door [zie risicofactoren].
Risico op letsel door sensibele neuropathie en verminderde doorbloeding van de benen en voeten.
Risico op infectie in de mond door slechtere doorbloeding en verhoogde glucoseconcentratie
Risico op stofwisselingsstoornis-syndroom door complicatie van diabetes
Risico op huidletsel door verlies van pijnsensatie in de extremiteiten
Bereidheid tot verbetering van de gezondheidskennis – Uiting van de wens meer inzicht te krijgen in gewoonten en overtuigingen bij de beslissingen rond de eigen zorg
Bereidheid tot kennisvermeerdering – Uiting van de wens meer te leren
De volledige subset van verpleegkundige diagnoses, zorgresultaten en interventies bij diabeteszorg, vind je hier. Met een toelichting van classificatiedeskundige Friso Raemaekers
Stigma
Verder heerst volgens Van Hummel nog steeds een stigma rondom DM2. ‘Er wordt vaak aangenomen dat ontregelde bloedwaarden de schuld van de patiënt zijn, maar de ziekte is niet altijd eerlijk. Het gebeurt regelmatig dat een patiënt zijn stinkende best doet en daar toch niet voor beloond wordt met goede bloeduitslagen.’ Dit is een van de redenen waarom het vaak moeiijk is voor diabetespatiënten om gemotiveerd en therapietrouw te blijven. ‘Wat het nog lastiger maakt, is dat patiënten hyperglykemie zelf vaak niet of nauwelijks voelen of herkennen omdat de klachten heel geleidelijk ontstaan. En dat ze nu heel hard hun best moeten doen om problemen over 10 jaar te voorkomen.’
Medicatie bij diabetes
Bij DM1 bestaat de behandeling altijd uit toediening van insuline, waarbij in overleg met de patiënt gekozen wordt voor insulinepomptherapie of een basaal-bolusregime (1-2 injecties per dag met langwerkend insulinepreparaat voor de basale insulinebehoefte en voor of tijdens elke maaltijd een bolusinjectie met kortwerkende insuline).7
Voor DM2 is metformine het middel van eerste keus.2,9 Het zorgt ervoor dat de lever minder glucose aanmaakt en verhoogt de insulinegevoeligheid van de spieren. Als metformine onvoldoende werkt kan een kortwerkend sulfonylureumderivaat (bij voorkeur gliclazide) worden toegevoegd, wat de alvleesklier stimuleert om meer insuline te produceren.
De volgende stap is (toevoeging van) een DPP4-remmer, GLP1-agonist of insulinetherapie. Welk insulinepreparaat en in welke toedieningsvorm (subcutaan of via een uitwendige of implanteerbare pomp) wordt gegeven, wordt bepaald op basis van de behoeften en mogelijkheden van de patiënt. Een nieuwe, veelbelovende categorie medicijnen zijn SGLT2-remmers, die de glucosespiegel verlagen door uitscheiding van glucose met de urine te bevorderen.7,9
Tegen eventuele hypertensie en hypercholesterolemie kunnen antihypertensiva en statines voorgeschreven worden.8
Diabeteszorg op afstand
Tegenwoordig kan de diabeteszorg steeds meer op afstand plaatsvinden, met behulp van continue glucosemonitoring via een sensor in de arm. De gemeten bloedglucosewaarden kunnen door de behandelaar worden ingezien. ‘Een nadeel is wel dat je het psychosociale deel van de behandeling mist’, vindt Van Hummel, ‘en dat brengt weer nieuwe uitdagingen met zich mee.’
3 maanden later gaat het beter met meneer Zwarts. Zijn bloedglucosewaarden zijn nu onder controle (HbA1c 51 mmol/mol) en hij voelt zich beter. Hij blijft onder controle in de 2e lijn bij de internist en de diabetesverpleegkundige.
Naast de geïnterviewde verpleegkundig specialist, dank aan Lonneke Stikkelbroeck, internist (aandachtsgebieden nierziekten, endocriene ziekten en vasculaire ziekten) in het VieCuri Ziekenhuis in Venlo/Venray.
Bronnen
1 https://www.diabetesfonds.nl/over-diabetes/diabetes-in-het-algemeen/diabetes-in-cijfers
2 Richtlijn Diabetes type 2, NHG, 2018, www.richtlijnen.nhg.org
3 Zorgstandaard Diabetes, Nederlandse Diabetes Federatie, 2018, www.zorgstandaarddiabetes.nl
4 Nursing Challenge Diabetische nefropathie, Nursing, februari 2021, www.nursing.nl
5 Richtlijn Diabetische Voet, Federatie Medische Specialisten, 2017, www.richtlijnendatabase.nl
6 https://www.diabetesfonds.nl/over-diabetes/complicaties-van-diabetes/gewrichten
7 Farmacotherapeutisch kompas, indicatietekst Diabetes mellitus type 1
8 Richtlijn Cardiovasculair Risicomanagement, NHG, 2019, www.richtlijnen.nhg.org
9 Farmacotherapeutisch kompas, indicatietekst Diabetes mellitus type 2
Diabetes en glucosehuishouding
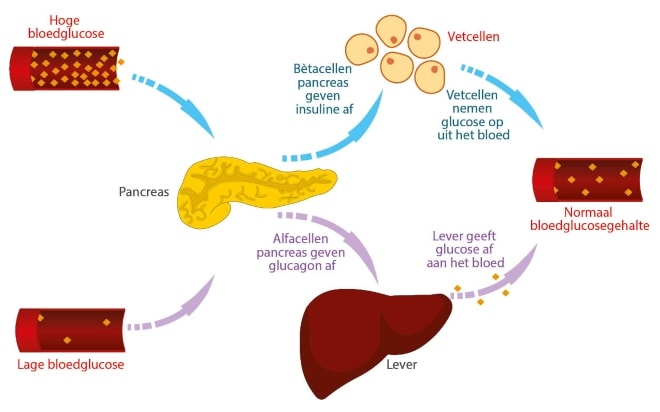
Diabetes mellitus type 1 (DM1) is een auto-immuunaandoening waarbij het eigen afweersysteem de bètacellen in de pancreas vernietigt, waardoor het lichaam geen insuline aanmaakt. Bij diabetes mellitus type 2 (DM2) maakt de pancreas vaak wel nog enige insuline, maar zijn de insulinereceptoren in lichaamscellen er ongevoelig voor geworden (insulineresistentie) waardoor glucose minder goed wordt opgenomen in de cellen.
De glucosehuishouding
In de eilandjes van Langerhans in de pancreas word in de bètacellen insuline en in de alfacellen glucagon aangemaakt. Insuline stimuleert de opname van glucose in de weefsels en de opslag in de lever. De glucose die niet meteen nodig is voor verbranding wordt in de lever opgeslagen als glycogeen. Bij een dreigende verlaging van het bloedglucosegehalte zorgt glucagon voor afbraak van glycogeen tot glucose.
Incretines
Verder spelen incretines een rol, bij het passeren van voedsel geproduceerd door de dunne darm. Ze bevorderen de insulineafgifte en remmen de glucagonafgifte wanneer het bloedglucosegehalte stijgt. De belangrijkste incretines zijn ‘glucagon-like peptide-1’ (GLP-1) en ‘glucagon dependent insulinotropic peptide’ (GIP).
Wanneer deze processen niet goed verlopen, ontstaat hyperglykemie.2
Toets je kennis
Zoek je verdieping in je vak, doe dan mee aan de Nursing Challenge: online kennistoetsen over 2 vakinhoudelijke artikelen
-
Iedere maand verschijnen in Nursing magazine en op Nursing.nl 2 artikelen waaraan een kennistoets is verbonden.
-
Het artikel over een verpleegkundig onderwerp is goed voor 2 accreditatiepunten, het medicijnartikel voor 1 punt. Per jaar kun je dus 33 accreditatiepunten halen (Nursing verschijnt 11 keer per jaar)
-
Alle toetsen staan online op www.nursing.nl/challenge
Win leuke prijzen!
-
Per maand wordt onder alle deelnemers een goodiebag verloot. De winnaars worden elke maand online bekendgemaakt.
-
Aan het eind van het jaar winnen de 3 beste deelnemers mooie prijzen
Voorbeeldvraag complicaties bij diabetes mellitus
Ernstige hyperglykemie kan leiden tot een diabetische ketoacidose (DKA). Er vindt dan verbranding van glucose/vetten plaats, en de pH van het bloed stijgt/daalt.
A glucose, daalt
B glucose, stijgt
C vetten, daalt
D vetten, stijgt
De toets bij dit artikel is niet meer beschikbaar. Eerder behaalde accreditatiepunten blijven gewoon geldig.
De toetsen zijn ook beschikbaar via de Nursing Challenge app. Scan onderstaande QR-code